作者:梁书凡 李为民 刘丹
第一作者单位:四川大学华西医院呼吸与危重症医学科
通信作者:刘丹,四川大学华西医院呼吸与危重症医学科
引用本文: 梁书凡, 李为民, 刘丹. 肺癌与肺结核共病的临床诊疗进展与困境[J]. 中华结核和呼吸杂志, 2024, 47(11): 1035-1041. DOI: 10.3760/cma.j.cn112147-20240530-00299.

摘要
肺癌是我国乃至全球发病率和病死率最高的恶性肿瘤,严重威胁人类生命健康。结核病(tuberculosis,TB)是仅次于新型冠状病毒感染的单一传染源致死的第二大病因,造成公共卫生危机。越来越多的研究发现,结核病是肺癌的独立危险因素,而肺癌患者也可能面临着更高的结核感染风险。结核病的发生为肺癌患者抗肿瘤治疗方案的实施带来挑战,早期诊断和合理干预对改善患者预后至关重要。因此,本文旨在阐述肺癌共病结核病诊疗相关研究进展及困境,以期为其临床管理和未来研究方向提供新见解。肺癌(lung cancer,LC)是恶性肿瘤发病和死亡的主要原因,2022年全球新发肺癌病例约250万,死亡人数约180万 [ 1 , 2 ] 。国家癌症中心最新数据显示,我国2022年肺癌发病人数和死亡人数分别为106.06万和73.33万,居癌症之首 [ 3 ] 。结核病(tuberculosis,TB)是仅次于新冠病毒感染的单一传染源相关死亡的第二大病因。我国在全球TB高负担国家中位列第三,2022年新发病例74.8万,严重威胁公共卫生安全 [ 4 ] 。有研究证据表明,TB会增加肺癌的发病风险 [ 5 , 6 ] ;肺癌患者治疗期间的结核感染也并不罕见,并且可能阻碍抗肿瘤治疗方案的实施,对患者预后造成不良影响 [ 7 ] 。本文简要阐述肺癌共病结核病(LC-TB)的诊疗难点与进展,旨在为LC-TB患者的临床决策支持和未来研究提供新思路。一、LC-TB的流行病学特点
国内基于716 872名受试者的队列研究结果显示,TB患者的肺癌年发病率约为非TB患者的10.9倍。校正因素后分析结果显示,TB队列的肺癌发病风险比(hazard ratio,HR)为3.32 [ 8 ] 。韩国一项队列研究纳入2010至2017年间的75 467例TB患者(年龄≥20岁;完成活动性TB治疗;TB诊断后存活≥1年且诊断后12个月内未确诊肺癌),对照组按年龄和性别进行1∶1匹配,在中位随访时间为4.8年的观察期间,TB幸存者发生肺癌的风险是对照组的1.72倍;同时还发现年龄≥60岁、吸烟、慢性阻塞性肺疾病(简称慢阻肺)和支气管哮喘(简称哮喘)是TB患者发生肺癌的危险因素 [ 9 ] 。在肺癌发病时间上,一项荟萃分析结果显示肺结核诊断后的前2年内肺癌的发生率增加最为显著,两年后逐渐降低,但多数原始研究是回顾性的,可能存在偏倚风险 [ 10 ] 。此外,TB对不同组织学类型的肺癌发病风险影响存在差异。腺癌、小细胞癌、鳞状细胞癌患者有肺结核感染史的HR的相对危险度(relative risk,RR)分别为2.605、2.118和3.570 [ 11 ] 。同时,肺癌或抗肿瘤治疗对机体免疫状态的影响可能也会增加TB的风险 [ 12 ] 。据既往文献报道,肺癌患者的TB发病率是对照组的6.14倍 [ 13 ] 。日本一项为期6年的观察性研究调查了肺癌患者的TB累计发病率,结果表明,1%的肺癌患者在观察期内发生TB,且都发生在肺癌诊断后的2年内;6个月、1年和2年的累计TB发病率分别为0.65%、1.15%和1.38% [ 14 ] 。我国台湾一项回顾性队列研究探讨了肺癌患者新发肺结核的危险因素。在71 793例肺癌患者中,共1 335例患者发生TB,且发病率随着年龄的增长而增加;男性、吸烟、合并尘肺、接受手术及化学治疗的肺癌患者发生肺结核的概率也显著增加。对具有上述危险因素的肺癌患者进行TB筛查可能具有一定的临床意义 [ 15 ] 。因此,肺结核与肺癌的发病存在着广泛的联系,相互促进,彼此增加共病风险,易漏诊误诊,需引起临床重视。二、LC-TB的发生机制
既往研究对LC-TB的发生机制进行了探索。结核分枝杆菌入侵可通过诱导宿主产生肿瘤坏死因子(tumor necrosis factor,TNF)、白细胞介素或结核性纤维化等机制促进肿瘤发生 [ 16 ] 。有报道发现,肺腺癌细胞系A549在与结核分枝杆菌感染的单核细胞系THP-1共培养后,出现了上皮间质转化(epithelial mesenchymal transition,EMT)相关的形态特征,侵袭性增强 [ 17 ] 。卡介苗可通过下调p53的表达来抑制TNF-α介导的A549细胞凋亡,促进肿瘤细胞存活 [ 18 ] 。此外,程序性死亡受体1(programmed death receptor-1,PD-1)/程序性死亡配体1(programmed death-ligand 1,PD-L1)通路促进结核分枝杆菌对T细胞免疫反应的抑制作用,并促进肺癌转移;而阻断PD-1/PD-L1信号通路可能有助于减少TB患者发生肺癌的概率 [ 19 ] 。TB还可能影响肺癌致癌基因突变。既往报道发现胸部CT合并陈旧性肺结核病灶的肺腺癌患者 EGFR突变频率更高;多变量分析显示TB与更频繁的 EGFR突变呈独立相关 [ 20 ] 。另有研究表明,结核分枝杆菌感染还促进肺癌抑癌基因脆性组氨酸三联体(fragile histidine triad, FHIT)基因至少一个位点发生杂合性缺失(loss of heterozygosity,LOH)事件 [ 21 ] 。在肺癌促进TB发生机制的研究上,有动物研究显示,抗PD-1单克隆抗体治疗加剧了恒河猴体内的结核分枝杆菌感染 [ 22 ] ;同时,PD-1/PD-L1敲除的小鼠对结核分枝杆菌的易感性增强,并显示出更高的细菌负荷和更强的病理损伤 [ 23 ] 。以上研究提示,TB与肺癌可能通过免疫调节或遗传不稳定性促进共病发生。三、LC-TB的诊断
1.临床症状:肺癌患者可出现刺激性咳嗽、咯血、胸痛、气促、发热、体重降低等表现 [ 24 ] ;肺结核的常见症状包括咳嗽、咳痰、咯血、发热、盗汗等 [ 25 ] 。我国学者以单纯肺癌/肺结核患者作为对照,分析了125例LC-TB患者的临床特征,发现LC-TB患者刺激性咳嗽、咳痰、咯血和发热的症状更常见 [ 26 ] 。另一项研究结果显示,LC-TB患者刺激性咳嗽和痰中带血的症状出现频率高于TB患者。此外,还发现呼吸困难和出血性胸腔积液也更易发生在该群体中;而盗汗的症状更少见 [ 27 ] 。LC-TB患者并无特异性的症状,若患者症状难以用单纯肺癌/肺结核解释,需警惕共病发生的可能。2.影像学检查:在肺结核患者中,结核病灶将位置接近的肿瘤相关病变掩盖且其他部位的新发病灶被判断为结核进展时,将导致肺癌的诊断延误。因此,TB患者胸部影像学检查中观察到新发病变出现或原有病灶增大时,需引起临床高度警惕 [ 28 ] 。有研究建议,确诊TB的患者若符合肺癌高危人群特点(年龄≥55岁,吸烟≥30包年),应在抗结核治疗前进行CT评估,以确定是否存在潜在的恶性肿瘤 [ 29 ] 。与TB相比,LC-TB患者胸部影像中出现不规则肿块、胸膜增厚或凹陷、分叶征、卫星灶、空泡征、毛刺征比例更高,条索影及空洞则更少,可能具有一定的鉴别诊断意义( 图1~3 ) [ 26 , 27 ] 。PET-CT检查在肺癌诊断上较胸部CT具有更高的敏感性,但是由于炎症细胞的氟代脱氧葡萄糖(fludeoxyglucose,FDG)摄取可能与恶性组织相似,结核病灶也会出现SUV高摄取、类似肺癌转移的恶性假阳性表现,导致诊断困难 [ 30 , 31 ] 。综上,患者异常的影像学进展可对临床医生起到提示作用,但确诊仍依赖微生物或病理检查。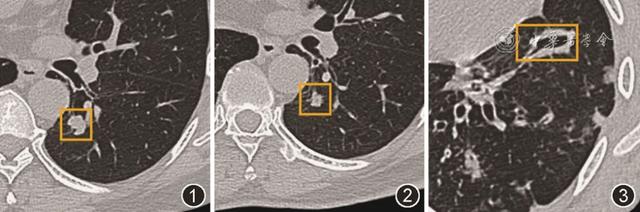
图1~3 肺癌共病肺结核(LC-TB)患者与单纯肺结核患者典型胸部CT影像征象示例,图1为LC-TB患者分叶征表现;图2为LC-TB患者毛刺征表现;图3为单纯肺结核患者空洞影表现
3.呼吸介入检查:呼吸介入检查是肺癌和TB的重要诊断手段,近年来相关技术的发展显著提高了肺癌和TB的诊断效能。除了常规支气管镜可以直视腔内病灶活检,获取肺泡灌洗液样本,新型支气管镜技术,如超细支气管镜、超声支气管镜、各类导航引导下支气管镜以及机器人辅助支气管镜等,既可以获取BALF用于病原学筛查,也更容易精准达到目标病灶进行病理活检,对肺外周病变的诊断率超过70% [ 32 , 33 ] 。如观察到纵隔淋巴结肿大,可采用超声内镜引导下的经支气管针吸活检术(endobronchial ultrasound-guided transbronchial needle aspiration,EBUS-TBNA)获取组织进行病理检查 [ 34 ] 。此外,CT引导下经皮肺穿刺对肺外周病灶病理活检诊断率约75%,可用于肺癌和肺结核的鉴别诊断 [ 35 ] 。内科胸腔镜检查对于合并胸腔积液或胸膜叶间裂结节利于组织活检明确诊断。经介入检查取样后,后续样本检测过程中的质量管理也至关重要。因此,金标准诊断仍需要病理及病原学检查结果,可根据患者病灶特征、患者一般情况选择合适方式进行经皮、经支气管镜或经胸腔镜等介入手段,从而精准快速获取样本,进一步明确诊断。4.实验室检查:分枝杆菌培养是TB诊断的金标准,抗酸杆菌涂片也是较为可靠的病原学检查方式。但检测敏感度低、培养耗时长。近年来分子检测技术发展,结核检测能力更为敏感快捷,包括Xpert MTB/RIF、宏基因组学二代测序(metagenomic next-generation sequencing,mNGS)、基于靶向捕获联合新一代测序技术(targeted next-generation sequencing,tNGS)、环介导等温扩增(loop-mediated isothermal amplification,LAMP)、线性探针技术(line probe assay,LPA)等,可进一步提高TB的诊断效率 [ 35 , 36 ] 。但常规实验室检查对于肺结核和肺癌诊断特异性有限。有文献报道,LC-TB患者的T-SPOT.TB阳性率(88.9%)高于肺癌患者(23.8%);当阳性截止值为11SFCs/2.5×10 5 PBMC时,诊断LC-TB敏感度和特异度分别为88.9%和84.4%,具有潜在的临床应用价值 [ 37 ] 。对具有TB可疑症状或异常影像学表现的肺癌患者应进行涂片、培养或结核分枝杆菌核酸检测等微生物学检查进一步确诊 [ 5 , 38 , 39 , 40 ] 。四、LC-TB的治疗
尽管肺癌与肺结核均有较成熟、系统的治疗策略,但二者共存时,首诊医师专业不同易出现顾此失彼的诊治挑战,漏诊误诊延误治疗。明确共病诊断后,干预时机、两者药物治疗相互影响及不良反应、生存获益等仍尚无清晰的共识。早筛早诊、癌肺同治,是肺癌与肺结核共病患者诊治关键。1.手术治疗:根治性手术是早期可切除肺癌患者首选的治疗方式 [ 41 ] 。土耳其一项研究纳入1 266例接受手术的非小细胞肺癌(NSCLC)患者,17例(1.34%)合并肺结核,16例男性,1例女性。病理类型为鳞癌11例,腺癌6例;分期分别为ⅠB 3例(17.6%)、ⅡB 5例(29.4%)、ⅢA 9例(53.0%)。2例患者在术前确诊为TB并接受了为期3周的抗结核治疗;另外15例患者经术后组织病理学确诊TB后给予抗结核治疗,并在抗结核治疗3周后启动辅助化疗。结果显示,患者平均生存时间为(32±2)个月,且未观察到手术相关死亡或TB复发。因此,术前或术后接受抗结核治疗可能不会增加肺癌患者的术后风险 [ 42 ] 。新加坡研究团队对127例接受根治性手术的肺癌患者进行观察,其中19例患者同时检出肉芽肿性炎,但并未发现确切的微生物学证据。与未检出肉芽肿性炎的患者相比,其生存时间并无显著差异 [ 43 ] 。有研究对接受手术的肺癌患者提出综合建议:(1)若术前发现确切的结核分枝杆菌感染,可先进行2~3周的抗结核治疗,视痰菌转阴情况进行手术;(2)对术前未证实结核分枝杆菌感染而术后检出肉芽肿性炎的肺癌患者,如同时存在TB相关的胸部异常影像学表现或术后需进行辅助化疗,可以考虑抗结核治疗;反之建议进行随访观察 [ 44 ] 。2.化学治疗:在化疗上,国内一项研究以单一肺癌患者作为对照组,探讨了肺癌合并活动性肺结核同步进行抗肿瘤化疗和抗结核治疗的疗效。化疗方案包括吉西他滨、培美曲塞、依托泊苷、紫杉醇单药或添加铂类的联合用药;抗结核方案均包括利福平和异烟肼。结果表明,合并TB的肺癌患者和单一肺癌患者的化疗完成率、肿瘤进展及中位生存时间无显著差异。上述研究结果表明,在LC-TB患者中同步进行化疗加抗结核治疗可能是较为有效和安全的 [ 45 ] 。但与其他恶性肿瘤相比,合并肺癌的患者更易出现TB延迟诊断,同步接受细胞毒性化疗和抗结核治疗的总生存期较合并结直肠癌等其他癌种的患者更短;原因可能是当肺癌和TB共存时,患者的肺部病灶更加复杂多样,而对肺癌的重点关注导致临床上忽略了TB的可能性 [ 46 ] 。因此,全方面评估患者病情,提高LC-TB的诊断率,对制定合理治疗方案和改善患者预后至关重要,未来仍需进一步探究。3.免疫治疗:在肺癌微环境中,肿瘤细胞表面表达的PD-L1与T细胞PD-1相互作用,抑制T细胞活化,促进肿瘤细胞免疫逃逸 [ 47 , 48 ] 。抗PD-1/PD-L1的免疫检查点抑制剂(immune checkpoint inhibitor,ICI)疗法可恢复T细胞的肿瘤杀伤能力,已成为晚期NSCLC的重要治疗手段 [ 49 , 50 ] 。然而,既往研究报道,ICI治疗可能导致机体内部潜伏性TB再激活 [ 51 , 52 ] 。Zaemes和Kim [ 7 ] 总结了16例免疫治疗期间发生活动性TB的病例报告,其中包括8例肺癌。结果显示,从启动ICI治疗到TB诊断的时间从1个月到2年不等,中位时间为6.3个月。此外,1例肺鳞癌患者在接受度伐利尤单抗治疗过程中出现咳嗽症状加重及肺部病灶增大,抗炎治疗后病情仍反复,后经药物敏感试验确诊耐多药肺结核。提示过度的免疫损伤可能会导致耐药TB的发生 [ 53 ] 。然而,部分基于人群的研究并未观察到ICI治疗与结核发病的相关性。国内一项单中心回顾性研究分析了肺癌合并肺结核患者抗PD-1免疫治疗的安全性和有效性,合并活动性TB的肺癌患者同时接受了抗结核和抗PD-1治疗,其疗效不低于未感染结核的肺癌患者,且未发现潜伏性TB的再激活或活动性TB的进展 [ 54 ] 。韩国一项基于国民健康保险数据库的研究纳入了6 335例NSCLC患者。结果显示,ICI治疗并未增加肺癌患者TB发病的风险 [ 55 ] 。随后,一项更大规模的全国性队列研究基于141 550例恶性肿瘤患者(包括NSCLC、尿路上皮癌和黑色素瘤)评估了ICI治疗与TB的关联。在调整年龄、性别、合并症和同时使用类固醇等潜在混杂因素后,癌症患者暴露于ICI与TB发病并无显著相关性 [ 56 ] 。综上,ICI一定程度上可能会增加肺癌患者的结核感染或再激活风险,但仍需要在多中心大样本队列中进行证实。对需接受ICI治疗的肺癌患者,建议详细调查其结核病史和肺结核患者接触史,并进行潜伏结核感染(LTBI)筛查,若筛查试验阳性可进行至少2~4周的预防性抗结核治疗,以保证免疫治疗的安全性 [ 57 ] 。4.如何应对抗肿瘤治疗期间发生的结核感染:在抗肿瘤治疗过程中应密切关注肺癌患者(尤其是具有TB高危特征的人群)是否出现结核感染的可疑表现。对接受ICI单药治疗和ICI联合化疗或抗血管生成药物治疗的肺癌患者,若确诊活动性结核病,目前发表的病例报告多数选择停用ICI,并进行抗结核治疗;是否恢复ICI及恢复的时机取决于患者的结核感染严重程度和肿瘤进展情况(痰菌转阴、影像学吸收或肿瘤进展是多数研究选择重启ICI治疗的节点) [ 57 , 58 , 59 , 60 , 61 , 62 ] 。总体来说,应以争取最大的临床获益为根本原则,视患者病情和机体状况及时调整治疗方案,尤其是接受免疫治疗的患者。5.LC-TB患者的预后:既往研究报道,肺癌患者中合并陈旧性肺结核结核病变的患者无进展生存期(9.1个月 vs. 11.6个月)和总生存期(19.4个月 vs. 24.5个月)显著短于对照组;提示结核病史可能与肺腺癌患者更差的治疗反应有关 [ 20 ] 。一项更加全面的研究在接受手术、放化疗等多种治疗方式的LC-TB患者中分析了影响预后的不良因素。结果显示,肿瘤TNM分期和活动性TB都与患者的不良预后显著相关。因此,肺癌的早期诊断和有效的抗结核治疗对提高LC-TB患者的生存率至关重要 [ 63 ] 。五、完善筛查策略提高LC-TB早期诊断率
肺癌与肺结核的发生发展互相作用,早筛早诊至关重要。有研究在TB流行地区利用肺部影像报告和数据系统(lung CT screening reporting and data system,Lung-RADS)进行了肺癌CT筛查。该研究纳入了来自韩国肺癌筛查项目(Korean lung cancer screening project,K-LUCAS)的11 394名受试者,其中1 509例有TB后遗症(由放射科医师根据纤维化、胸膜增厚等影像学表现进行评估)。该群体中Lung-RADS特异性略低于无后遗症组(80% vs. 85%),组间敏感度差异无统计学意义 [ 64 ] 。此外,部分研究建议在肺癌患者中进行LTBI筛查,筛查手段包括结核菌素皮肤试验(tuberculin skin test,TST)和γ-干扰素释放试验(interferon-gamma release assay,IGRA) [ 65 , 66 ] 。一项研究回顾了297例接受ICI治疗的肺癌患者,5例在治疗期间发生活动性TB,而其中3例患者在确诊肺癌时IGRA检测呈阳性 [ 67 ] 。因此,利用LDCT或实验室检查在TB/肺癌患者中进行共病筛查,制定针对不同人群特点的综合筛查策略,对提高LC-TB的早期诊断率具有重要的价值。六、小结与展望
肺癌与TB存在相互促进作用,二者病情与治疗方式均较为复杂,目前尚无针对LC-TB的标准诊疗方案。根据机体状况平衡抗肿瘤和抗结核治疗,制定综合性干预决策是患者管理的根本原则,也是亟待解决的关键临床问题。在诊断方面,临床医生应重视单纯肺癌/TB患者出现的共病相关可疑症状和影像学表现,并及时进行病原学和(或)病理检查进一步确诊。此外,基于TB患者与普通人群的特征差异,制定适用于TB流行地区的肺癌筛查策略,有助于提高该人群中的肺癌早期诊断率。治疗上,目前相关报道主要为病案分析,部分结论还需在更广泛的研究中进行证实;未来亟需LC-TB为研究对象的临床研究为共病患者合理诊疗提供更多科学依据,实现LC-TB早筛早诊、癌肺同治、精准诊疗。参考文献(略)
