作者:刘有芳 詹庆元 黄絮 吴大玮 卢海宁 王导新 邓旺 孙同文 邢丽华 刘韶华 王石磊
第一作者单位:北京中医药大学中日临床医学院呼吸与危重症医学科
通信作者:黄絮,中日友好医院呼吸中心呼吸与危重症医学科 国家呼吸医学中心 国家呼吸疾病临床医学中心
引用本文: 刘有芳, 詹庆元, 黄絮, 等. 急性呼吸窘迫综合征患者保护性肺通气策略依从性现况调查 [J] . 中华结核和呼吸杂志, 2024, 47(5) : 419-429. DOI: 10.3760/cma.j.cn112147-20230808-00054.

摘要
目的
评估急性呼吸窘迫综合征(ARDS)患者保护性肺通气策略依从性情况及其与预后关系。
方法
选取前瞻多中心队列研究(CHARDS)中进行有创机械通气的ARDS患者,收集患者的基本信息、机械通气数据和预后数据。依从性定义为潮气量≤7 ml/kg PBW或平台压≤30 cmH2O或驱动压≤15 cmH2O,潮气量纳入诊断ARDS后有创通气前7天数据,分为达标组(A组,100%达标)和非达标组(B组,50%~99%部分达标;C组,1%~49%部分达标;D组,完全不达标)。平台压、驱动压观察第一天数据。采用逐步回归方法,使用Logistics回归确定影响ICU存活的因素。
结果
共入组449例有创机械通气的ARDS患者,轻度、中度及重度患者分别为71例(15.8%)、198例(44.1%)和180例(40.1%)。前7天共监测到2 880次潮气量数据,平均潮气量(6.89±1.93)ml/kg PBW,其中潮气量≤7 ml/kg PBW占53.2%。A、B、C、D组分别占29.8%(134/449)、24.5%(110/449)、23.6%(106/449)和22%(99/449)。轻度ARDS患者潮气量达标组18.3%(13/71)、非达标组 81.7%(58/71);中度ARDS患者潮气量达标组25.8%(51/198)、非达标组74.2%(147/198);重度ARDS患者潮气量达标组38.9%(70/180)、非达标组61.1%(110/180),A组中重度ARDS患者达标率高于轻、中度ARDS患者(18.3% vs 25.8% vs 38.9%, χ2=13.124,P=0.001)。221例患者记录平台压,95.9%(212/221)患者平台压≤30 cmH2O;207例患者记录驱动压,77.8%(161/207)患者驱动压≤15 cmH2O。前7天潮气量达标组ICU病死率低于非达标组(34.6% vs 51.3%,χ2=10.464,P=0.001),达标组院内病死率低于非达标组(39.8% vs 57%,χ2=11.016,P=0.001)。亚组分析显示中度和重度ARDS患者达标组ICU病死率和住院病死率均低于非达标组(均P<0.05),轻度ARDS患者达标与否的病死率差异无统计学意义(均P>0.05)。
结论
ARDS患者肺保护性机械通气策略整体依从性好,轻度ARDS患者依从性略低,平台压和驱动压依从性达标率高。潮气量完全依从性组较未依从组更能改善ARDS患者病死率,且中重度亚组ARDS患者呈现相似的趋势,轻度ARDS患者依从性与否与预后无显著相关性。
ARDS是一种以急性呼吸窘迫为临床表现,以剧烈的炎症反应导致广泛肺水肿和肺不张继而引发难治性低氧血症为特色的临床综合征,其住院病死率仍高达30%~50%[1]。ARDSnet多中心随机对照实验[2]最先采用低潮气量肺保护性通气(潮气量≤7 ml/kg PBW),随后多项随机试验和荟萃分析表明,肺保护性机械通气可以显著降低短期病死率[3, 4, 5, 6, 7]。但肺保护性通气策略的临床应用并不尽如人意[8, 9],多项前瞻性观察性研究表明仅有30%~40%的ARDS患者接受了保护性通气策略治疗[6,10, 11, 12, 13]。2016年我国ARDS患者机械通气指南推荐ARDS患者机械通气时应采用肺保护性通气策略(潮气量≤7 ml/kg PBW,平台压≤30 cmH2O,1 cmH2O=0.098 kPa)[14]。本研究目的是评估国人ARDS保护性肺通气策略的依从性及其与预后关系。对象与方法
1.研究对象:选取前瞻性多中心非干预性队列研究(CHARDS)数据库中的有创机械通气ARDS患者。纳入标准:进行有创机械通气;前7天记录潮气量数据≥4 d;符合2012年柏林定义的ARDS诊断标准[15]:急性打击后7 d 内出现呼吸窘迫,氧合指数(PFR,动脉氧分压/吸入氧浓度)≤300 mmHg(呼气末正压≥5 cmH2O,1 mmHg=0.133 kPa),胸部影像提示新发的双肺渗出影,除外心力衰竭或液体过负荷。根据氧合指数来区分轻中重ARDS患者[15],轻度:200 mmHg<PFR≤300 mmHg;中度:100 mmHg<PFR≤200 mmHg;重度PFR≤100 mmHg。排除标准:(1)年龄<18岁;(2)慢性肺病(中重度慢性阻塞性肺病、支气管扩张、肺纤维化等)导致患者存在慢性呼吸衰竭;(3)入组后7 d内行体外膜氧合(ECMO)的患者;(4)24 h内死亡的患者;(5)前7天潮气量数据<4 d。2.研究方法:(1)资料收集:收集患者的年龄、性别、身高、入组时的PFR、急性生理与慢性健康评分(APACHE)Ⅱ、序贯器官衰竭评分(SOFA)、呼吸支持方式、呼吸机参数(前7天每日潮气量、第1天平台压和驱动压)、住院时间、住ICU时间、28 d无机械通气时间、ICU死亡及住院死亡等资料。(2)观察指标;依从性(达标)定义分别为潮气量≤7 ml/kg PBW[14]或平台压≤30 cmH2O[14]或驱动压(ΔP=平台压-PEEP)≤15 cmH2O[16]。潮气量纳入诊断ARDS后有创通气前7天数据,分为达标组(A组,100%达标,7 d潮气量均≤7 ml/kg PBW)和非达标组(B组,50%~99%部分达标,7 d中有4 d潮气量≤7 ml/kg PBW或达标数据≥50%;C组,1%~49%部分达标,7 d中有4 d潮气量>7 ml/kg PBW或达标数据<50%;D组,完全不达标,7 d潮气量均>7 ml/kg PBW)。平台压、驱动压观察第一天数据。3.统计学处理:采用SPSS26.0软件,符合正态分布的计量资料以x¯±sx¯±s表示,采用独立样本t检验,非正态分布的计量资料以中位数(四分位间距)表示,两组比较采用Mann Whitney U检验;计数资料以频数(百分比)表示,采用χ2 检验或Fisher精确检验;二分类变量与连续性变量采用Point-biserial相关;对临床终点相关的高危因素进行单因素分析,在校正P<0.05的协变量之后,采用逐步回归方法,使用Logistics回归模型确定影响ICU存活的因素。所有检验均为双侧检验,P<0.05为差异有统计学意义。结果
1. 基线数据:本研究共入组449例有创机械通气的ARDS患者(图1)。轻度、中度及重度患者分别为15.8%(71/449)、44.1%(198/449)、40.1%(180/449)。前7天共监测2 880次潮气量数据,平均潮气量(6.89±1.93)ml/kg PBW,其中潮气量≤7 ml/kg PBW占53.2%;A~D组分别占29.8%(134/449)、24.5%(110/449)、23.6%(106/449)和22%(99/449)。轻度ARDS患者潮气量达标占比分别为A组18.3%(13/71)、B组23.9%(17/71)、C组35.2%(25/71)、D组22.5%(16/71);中度ARDS患者潮气量达标占比分别为A组25.8%(51/198)、B组25.8%(51/198)、C组22.7%(45/198)、D组25.8%(51/198);重度ARDS患者潮气量达标占比分别为A组38.9%(70/180)、B组23.3%(42/180)、C组20%(36/180)、D组17.8%(32/180)。A组重度ARDS达患者标率高于轻、中度ARDS患者(18.3% vs 25.8% vs 38.9%,χ2=13.124,P=0.001)。221例患者记录平台压,95.9%(212/221)患者平台压≤30 cmH2O;207例患者记录驱动压,77.8%(161/207)患者驱动压≤15 cmH2O。详见表 1、2。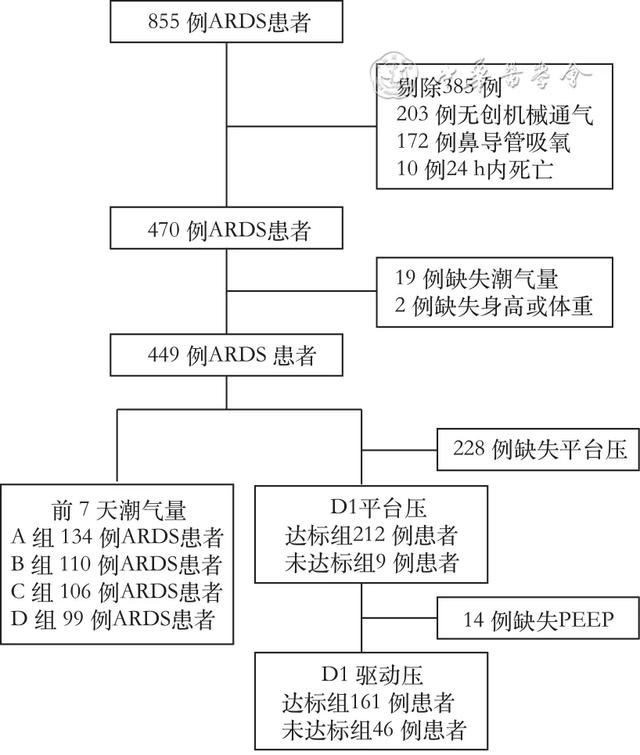 图1 449例有创机械通气的ARDS患者入组流程图
图1 449例有创机械通气的ARDS患者入组流程图
 2. 前7天潮气量达标依从性与预后的关系(表 3):达标组ICU病死率低于非达标组[34.6%(46/134)vs 51.3%(161/315),χ2=10.464,P=0.001],达标组院内病死率低于非达标组[39.8%(53/134)vs 57%(179/315),χ2=11.016,P=0.001];达标组较非达标组住ICU时间更短[11(5,20)d vs 13(8,21)d, Z=2.224,P=0.026],但两组住院时间无统计学差异[18(7,26.75)d vs 19(11,28)d,Z=1.701,P=0.089];达标组较非达标组患者28 d无机械通气时间更长[10(8,20)d vs 3(0,17.75)d,Z=-5.786,P=0.000];两组气压伤发生率无统计学意义[6%(8/134)vs 4.1%(13/315),χ2=0.716,P=0.397]。且A组ICU病死率、院内病死率低于B组[34.6%(46/134)vs 49.5%(54/110),χ2=5.525,39.8%(53/134)vs 54.1%(59/110),χ2=4.913,P均<0.05],低于C组[34.6%(46/134)vs 47.2%(50/106),χ2=3.886,39.8%(53/134)vs 54.7%(50/106),χ2=5.242,P均<0.05],低于D组[34.6%(46/134)vs 57.6%(57/99),χ2=12.151,39.8%(53/134)vs 62.6%(62/99),χ2=11.778,P均<0.05]。
2. 前7天潮气量达标依从性与预后的关系(表 3):达标组ICU病死率低于非达标组[34.6%(46/134)vs 51.3%(161/315),χ2=10.464,P=0.001],达标组院内病死率低于非达标组[39.8%(53/134)vs 57%(179/315),χ2=11.016,P=0.001];达标组较非达标组住ICU时间更短[11(5,20)d vs 13(8,21)d, Z=2.224,P=0.026],但两组住院时间无统计学差异[18(7,26.75)d vs 19(11,28)d,Z=1.701,P=0.089];达标组较非达标组患者28 d无机械通气时间更长[10(8,20)d vs 3(0,17.75)d,Z=-5.786,P=0.000];两组气压伤发生率无统计学意义[6%(8/134)vs 4.1%(13/315),χ2=0.716,P=0.397]。且A组ICU病死率、院内病死率低于B组[34.6%(46/134)vs 49.5%(54/110),χ2=5.525,39.8%(53/134)vs 54.1%(59/110),χ2=4.913,P均<0.05],低于C组[34.6%(46/134)vs 47.2%(50/106),χ2=3.886,39.8%(53/134)vs 54.7%(50/106),χ2=5.242,P均<0.05],低于D组[34.6%(46/134)vs 57.6%(57/99),χ2=12.151,39.8%(53/134)vs 62.6%(62/99),χ2=11.778,P均<0.05]。 3. 前7天轻、中、重度ARDS患者潮气量依从性与预后的关系:轻度ARDS患者(表4)达标组与非达标组ICU病死率、住院病死率相比差异无统计学意义[23.1%(3/13)vs 46.6%(27/58), χ2=2.398,23.1%(3/13)vs 50%(29/58),χ2=3.109,均P>0.05];达标组与非达标组相比,住ICU时间更少[7(3.25,22.5)d vs 15(9,24)d,Z=1.755,P=0.03],而两组的住院时间差异无统计学意义[23.5(9.25,31.5)d vs 19(13,29)d, Z=0.214,P=0.809];达标组与非达标组相比,28 d内无机械通气时间更长[9.5(2.7,20.75)d vs 0(0,18)d,Z=-1.999,P=0.04];两组气压伤发生率差异无统计学意义[0 vs 1.7%(1/58),χ2=0.147,P=0.672]。中度ARDS患者(表5)达标组ICU病死率、住院病死率低于非达标组[35.3%(18/51)vs 53.1%(78/147),χ2=4.785,43.1%(22/51)vs 59.2%(87/147),χ2=3.94,均P<0.05];达标组住ICU时间、住院时间与非达标组差异无统计学意义[13(5,21)d vs 12(8,21)d,Z=0.367,20(11,26)d vs 20.5(11,29)d,Z=0.754,均P>0.05],而达标组较非达标组患者有更多的28 d无机械通气时间[14(7,20)d vs 2.5(0,19.25)d, Z=-3.16,P=0.002];两组气压伤发生率无统计学意义[3.9%(2/51)vs 4.8%(7/147), χ2=0.062,P=0.804]。重度ARDS患者(表 6)达标组ICU病死率、住院病死率低于非达标组[35.7%(25/70) vs 51.8%(57/110), χ2=4.473,40%(28/70)vs 58.2%(64/110), χ2=5.569,P均<0.05]。达标组住ICU时间、住院时间与非达标组无统计学差异[10(5,19.5)d vs 12(7,22)d, Z=1.392,15(6.5,27.5)d vs 17(9,28)d,Z=0.979,P均>0.05],而达标组较非达标组患者有更多的28 d无机械通气时间[10(9,20)d vs 2.5(0,14)d, Z=-4.911,P=0.000];两组气压伤发生率无统计学意义[8.6%(6/70)vs 4.5%(5/110), χ2=1.208,P=0.272]。
3. 前7天轻、中、重度ARDS患者潮气量依从性与预后的关系:轻度ARDS患者(表4)达标组与非达标组ICU病死率、住院病死率相比差异无统计学意义[23.1%(3/13)vs 46.6%(27/58), χ2=2.398,23.1%(3/13)vs 50%(29/58),χ2=3.109,均P>0.05];达标组与非达标组相比,住ICU时间更少[7(3.25,22.5)d vs 15(9,24)d,Z=1.755,P=0.03],而两组的住院时间差异无统计学意义[23.5(9.25,31.5)d vs 19(13,29)d, Z=0.214,P=0.809];达标组与非达标组相比,28 d内无机械通气时间更长[9.5(2.7,20.75)d vs 0(0,18)d,Z=-1.999,P=0.04];两组气压伤发生率差异无统计学意义[0 vs 1.7%(1/58),χ2=0.147,P=0.672]。中度ARDS患者(表5)达标组ICU病死率、住院病死率低于非达标组[35.3%(18/51)vs 53.1%(78/147),χ2=4.785,43.1%(22/51)vs 59.2%(87/147),χ2=3.94,均P<0.05];达标组住ICU时间、住院时间与非达标组差异无统计学意义[13(5,21)d vs 12(8,21)d,Z=0.367,20(11,26)d vs 20.5(11,29)d,Z=0.754,均P>0.05],而达标组较非达标组患者有更多的28 d无机械通气时间[14(7,20)d vs 2.5(0,19.25)d, Z=-3.16,P=0.002];两组气压伤发生率无统计学意义[3.9%(2/51)vs 4.8%(7/147), χ2=0.062,P=0.804]。重度ARDS患者(表 6)达标组ICU病死率、住院病死率低于非达标组[35.7%(25/70) vs 51.8%(57/110), χ2=4.473,40%(28/70)vs 58.2%(64/110), χ2=5.569,P均<0.05]。达标组住ICU时间、住院时间与非达标组无统计学差异[10(5,19.5)d vs 12(7,22)d, Z=1.392,15(6.5,27.5)d vs 17(9,28)d,Z=0.979,P均>0.05],而达标组较非达标组患者有更多的28 d无机械通气时间[10(9,20)d vs 2.5(0,14)d, Z=-4.911,P=0.000];两组气压伤发生率无统计学意义[8.6%(6/70)vs 4.5%(5/110), χ2=1.208,P=0.272]。

 4.D1平台压、驱动压依从性与预后:平台压(表7)依从组ICU病死率、住院病死率、ICU时间、住院时间、28 d无机械通气时间和气压伤发生率与非依从组相比无统计学差异[43.9%(93/212)vs 55.6%(5/9),χ2=0.478、44.8%(95/212)vs 66.7%(6/9),χ2=1.662、12(7,21)d vs 13.5(8.5,16.25)d, Z=-0.095、20(11,28)d vs 15(9.5,19.5)d, Z=-1.510、10(0,19)d vs 2.5(0,2.5)d, Z=-1.571和4.7%(10/212)vs 11.1%(1/9),χ2=0.746,P均>0.05]。驱动压(表8)依从组ICU病死率、住院病死率、住ICU时间、住院时间、28 d无机械通气时间和气压伤发生率与非依从组相比无统计学差异[52.2%(84/161)vs 58.7%(27/46),χ2=0.612、54.7%(88/161)vs 60.9%(28/46),χ2=0.56、12(8,21)d vs 12.5(7,21)d, Z=-0.35、21(12,28)d vs 19.5(8.75,29.25)d, Z=-1.516、13(0,20)d vs 0(0,14.5)d, Z=-1.658和5.6%(9/161)vs 2.2%(1/46),χ2=0.908,P均>0.05]。
4.D1平台压、驱动压依从性与预后:平台压(表7)依从组ICU病死率、住院病死率、ICU时间、住院时间、28 d无机械通气时间和气压伤发生率与非依从组相比无统计学差异[43.9%(93/212)vs 55.6%(5/9),χ2=0.478、44.8%(95/212)vs 66.7%(6/9),χ2=1.662、12(7,21)d vs 13.5(8.5,16.25)d, Z=-0.095、20(11,28)d vs 15(9.5,19.5)d, Z=-1.510、10(0,19)d vs 2.5(0,2.5)d, Z=-1.571和4.7%(10/212)vs 11.1%(1/9),χ2=0.746,P均>0.05]。驱动压(表8)依从组ICU病死率、住院病死率、住ICU时间、住院时间、28 d无机械通气时间和气压伤发生率与非依从组相比无统计学差异[52.2%(84/161)vs 58.7%(27/46),χ2=0.612、54.7%(88/161)vs 60.9%(28/46),χ2=0.56、12(8,21)d vs 12.5(7,21)d, Z=-0.35、21(12,28)d vs 19.5(8.75,29.25)d, Z=-1.516、13(0,20)d vs 0(0,14.5)d, Z=-1.658和5.6%(9/161)vs 2.2%(1/46),χ2=0.908,P均>0.05]。
 5.潮气量、驱动压与病死率相关性分析:对 449 例患者病死率进行前 7 天潮气量(表 9)、D1天驱动压(表 10)相关性分析,我们发现前 7 天潮气量与病死率存在正相关,即潮气量越大病死率越高,D1驱动压与病死率不存在相关性。
5.潮气量、驱动压与病死率相关性分析:对 449 例患者病死率进行前 7 天潮气量(表 9)、D1天驱动压(表 10)相关性分析,我们发现前 7 天潮气量与病死率存在正相关,即潮气量越大病死率越高,D1驱动压与病死率不存在相关性。
 6. ARDS患者ICU 存活的单因素分析和多因素分析:对 449 例患者住ICU 存活的危险因素(年龄、氧合指数、呼吸机相关参数、潮气量 依从性等指标)进行单因素分析(表 11)。将ARDS患者预后情况作为应变量,赋值 1=院内生存,0=院内死亡。将前单因素分析中P<0.05的因素作为自变量进行多因素Logistic 回归分析,并按前进法进行自变量选择剔除,结果发现年龄、入ICU前3天液体平衡、前 7 天 潮气量100%完全达标、D1驱动压、D1平台压为 ICU 内存活的独立影响因素(表 12)。
6. ARDS患者ICU 存活的单因素分析和多因素分析:对 449 例患者住ICU 存活的危险因素(年龄、氧合指数、呼吸机相关参数、潮气量 依从性等指标)进行单因素分析(表 11)。将ARDS患者预后情况作为应变量,赋值 1=院内生存,0=院内死亡。将前单因素分析中P<0.05的因素作为自变量进行多因素Logistic 回归分析,并按前进法进行自变量选择剔除,结果发现年龄、入ICU前3天液体平衡、前 7 天 潮气量100%完全达标、D1驱动压、D1平台压为 ICU 内存活的独立影响因素(表 12)。

讨论
多项研究表明ARDS早期采用小潮气量肺保护性通气(潮气量≤7 ml/kg PBW)可以显著降低短期病死率,减少呼吸机相关肺损伤[4,6, 7],而肺保护性机械通气策略多研究D1潮气量依从性及其对短期病死率影响,连续动态观察潮气量依从性及其与预后关系研究较少。本研究结果显示,保护性肺通气策略前7天潮气量≤7 ml/kg PBW(78%)、D1平台压≤30 cmH2O(95.5%)、D1驱动压(77.8%)依从性良好,较早期的ARDSnet研究[2]、2014年的LUNG SAFE研究[17]及其他流行病学研究[12, 13]有明显改善,尤其是重度ARDS患者的潮气量达标率(38.9%)优于其他前瞻性观察性研究[12],表明在中国RICU内ARDS患者的早期肺保护性肺通气策略得以良好的实施,且ARDS患者分级越重,越倾向于选择保护性肺通气策略。本研究中前7天潮气量达标组ARDS患者ICU病死率34.6%、住院病死率39.8%,较其他多中心前瞻性研究[18, 19]更低的病死率,更高的依从性,本研究中发现潮气量依从性越高越能改善ARDS患者病死率。重度ARDS患者ICU病死率35.7%、住院病死率40%较iCORE前瞻队列研究[20]重度ARDS患者病死率更低,iCORE研究指出轻度ARDS患者潮气量依从性与预后关系不大,这与本研究结论一致。轻度ARDS患者肺顺应性好,所以相对大的潮气量并不会引起跨肺压增加和气压伤风险的增加,且本研究中轻度ARDS患者潮气量范围[7(6.2~7.9)]处于一个相对安全的范围,气压伤发生率(1.4%)低。本研究还发现中重度ARDS患者潮气量依从性越好越能改善预后,这与一项观察肺保护性通气策略下中重度ARDS患者预后研究[21]得出的结论是相似的。多项荟萃分析表明[12,22],限制平台压≤30 cmH2O的小潮气量通气策略可能降低ARDS患者病死率。后期进一步研究[11,16,20]提出了“限制驱动压≤15 cmH2O”的通气策略。本研究中D1平台压、驱动压达标组与非达标组病死率较既往研究[21]更低,但无统计学差异。平台压达标组与非达标组病例数差异太大,且有研究[23]表明单纯研究平台压易受多种因素的影响,不能代表跨肺压与患者气压伤和死亡风险的相关性,因此单纯观察平台压与预后关系不大。本研究未发现驱动压和预后的相关性,考虑原因与测定驱动压的病例数相对少,且D1数据不能反映ARDS患者早期整体的驱动压达标情况。因此在预测ARDS患者预后方面,连续观察驱动压的变化可能比单观察第一天的驱动压更有价值。本研究中年龄、入ICU前3天液体平衡、前7天 潮气量100%完全达标、D1驱动压、D1平台压为 ICU 内存活的独立影响因素。年龄增加会导致ARDS患者病死率增加这在既往研究中已得到证实[24]。多个研究和指南[14,25]均推荐应实施保守性液体策略,可以更好地改善患者肺功能,降低机械通气时间。这与本研究的前3天内的累积液体平衡是影响患者存活的独立因素相吻合。本研究具有一定的局限性,第一,虽然本研究采纳的是全国多中心前瞻观察性研究的数据,但该前瞻性研究数据库仍存在部分数据缺失,尤其是患者平台压和驱动压数据有一半左右缺失,可能导致结果偏倚。第二,平台压和驱动压仅有机械通气第一天数据,无法代表ARDS机械通气早期(7 d)完整的达标情况。第三,本研究未联合平台压、驱动压和潮气量进行依从性的评估,单一的参数可能无法反映患者的预后。总之,本研究探讨了有创机械通气ARDS患者肺保护性策略的依从性及与预后关系。发现前 7天ARDS患者小潮气量通气策略整体依从性好,轻度ARDS患者依从性略低,平台压和驱动压依从性达标率高。潮气量完全依从性组较未依从组更能改善ARDS患者病死率,其中中重度ARDS患者依从性越好,病死率越低。未来尚需大规模临床研究综合每日潮气量、平台压、驱动压的达标情况评估与ARDS患者预后的关系,并联合ARDS患者的不同表型,明确最大获益人群。